而一名麻醉医生的培养至少需要10年。
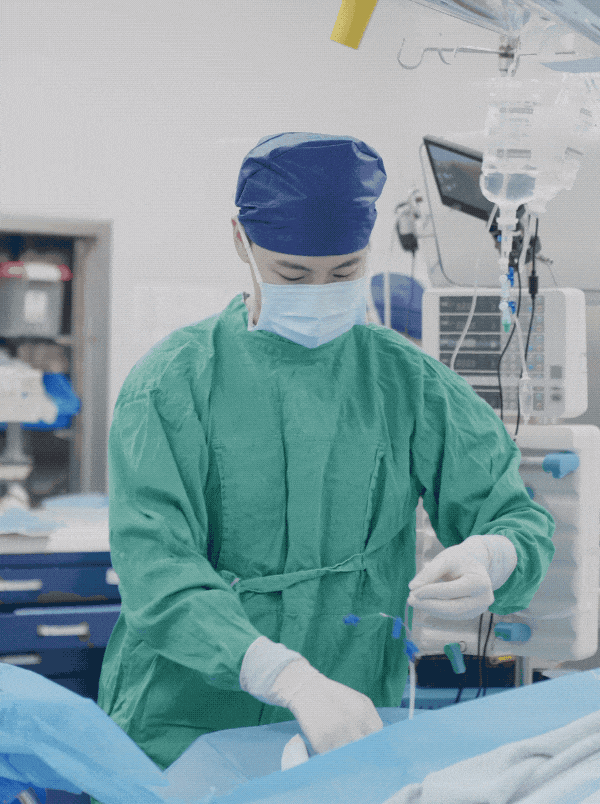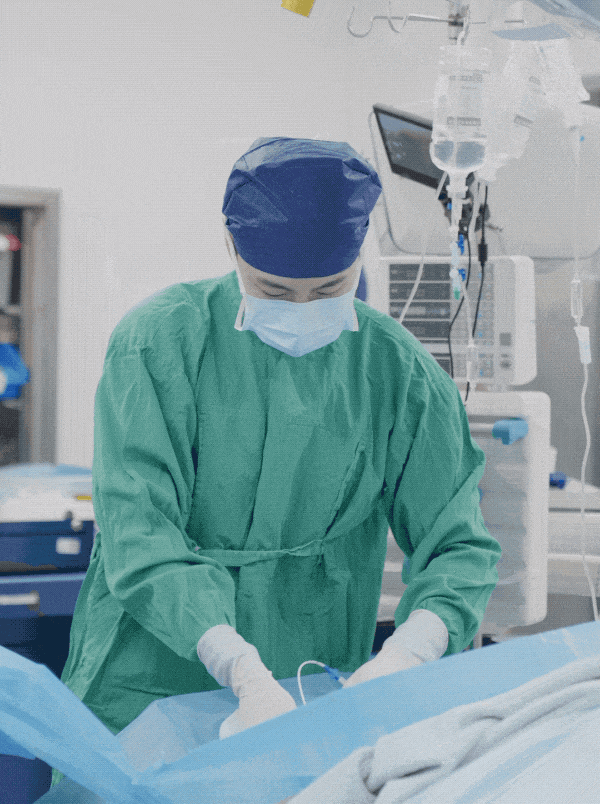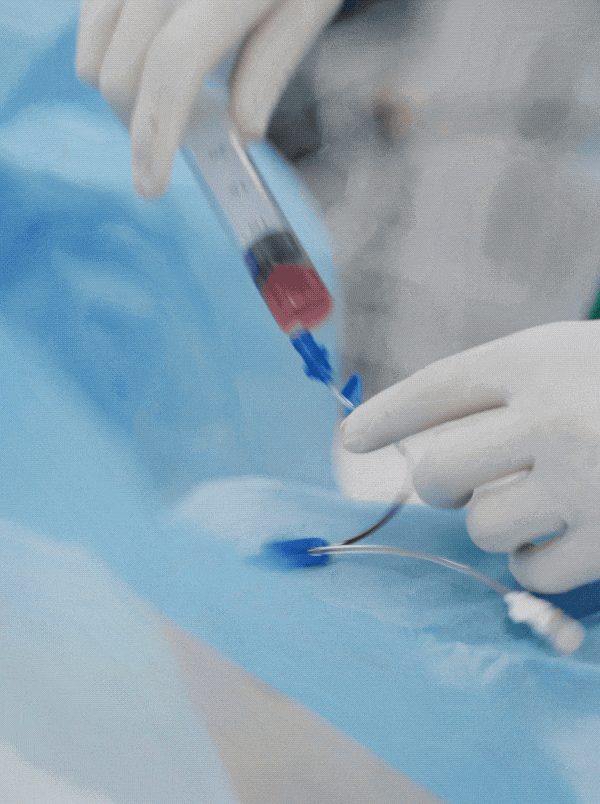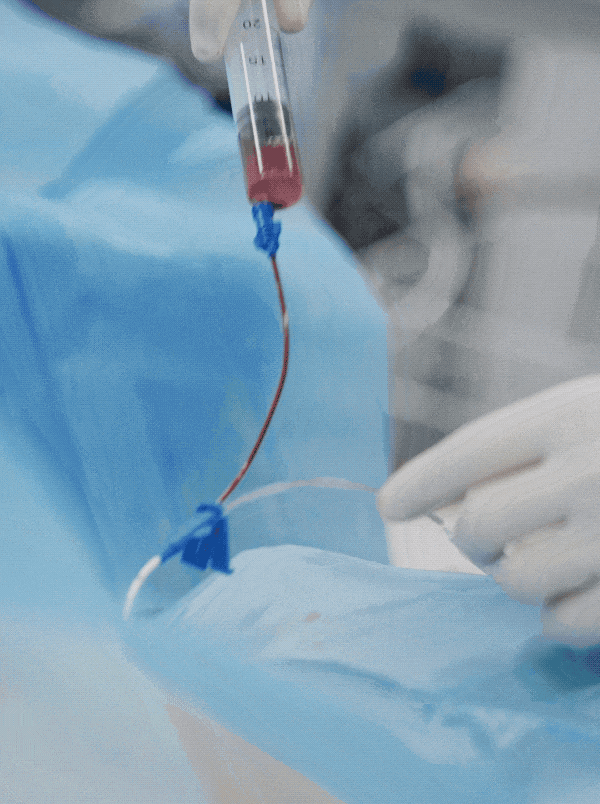
蒋政宇是上海长海医院的一名麻醉科主治医师,同时也是一名十万粉丝的科普博主
“我们的工作远不止’打一针’这么简单。”
比接受麻醉手术患者的死亡风险还要更高。”
责编:陈子文
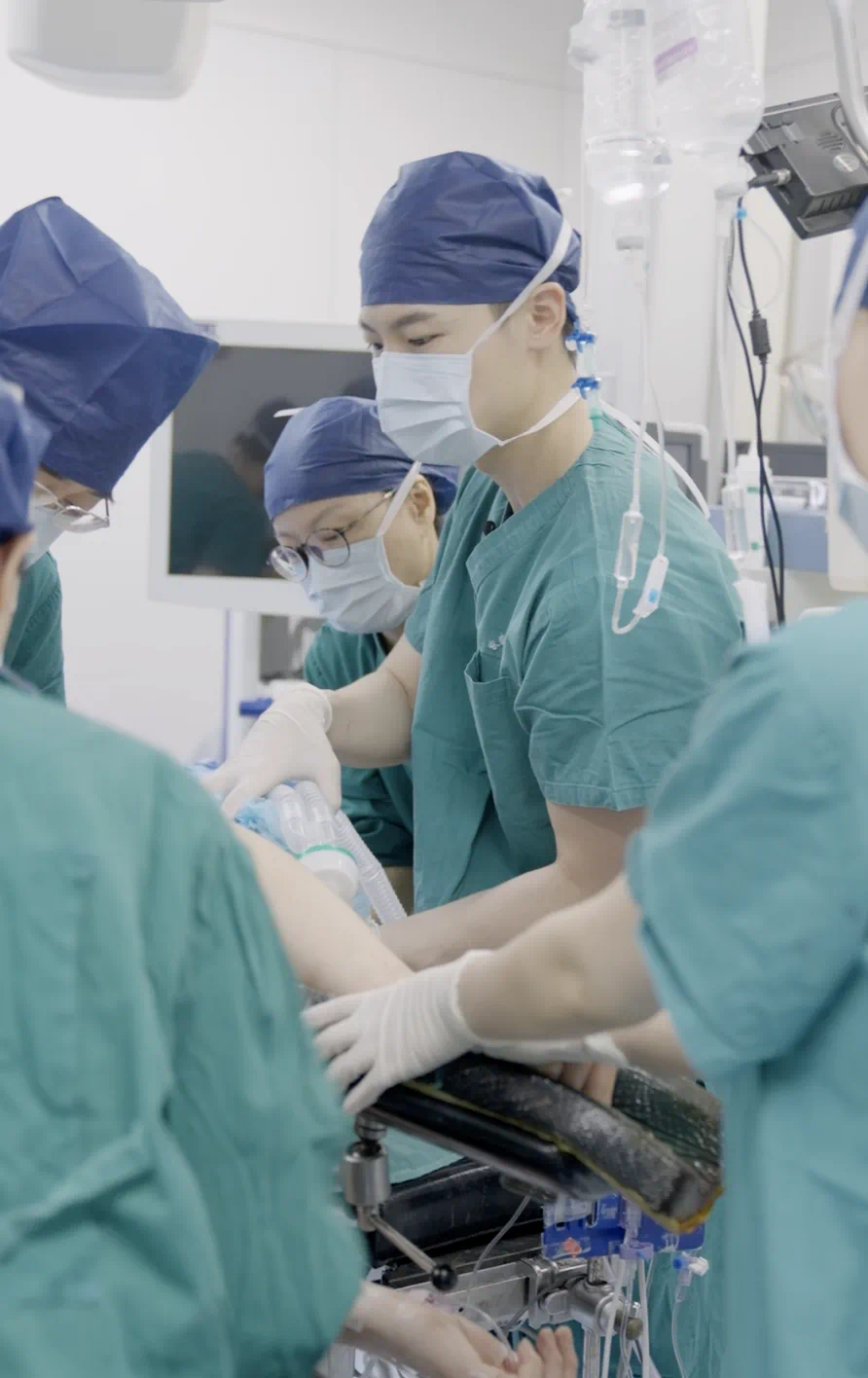
公众对麻醉和麻醉医生会有一些误解。比如大家会觉得麻醉是很轻松的工作,麻醉医生打一针,我就睡过去了,就进入了一个平稳的状态,其实不是这样的。
患者从清醒到进入麻醉,你的意识逐渐消失、自身调节能力减弱,需要外界给你提供生命支持,我们麻醉医生就是保证不论在哪个手术环节,患者都是安全且舒适的。麻醉医生要守护手术的全程,直到患者体征平稳地回到病房。
我高考的时候是立志学医的,为什么选麻醉?当时对麻醉的概念是,打一针就结束了,一直觉得麻醉的工作很轻松,直到我入学开始学习。
我们学的东西比别的医学生都要多,除了临床医学的常规课程之外,我们还要学麻醉学相关的课程,我记得当时全校同学都放寒假了,只有我们留下来继续上课,当时第一次感受到这个专业的苦。
跟外科医生每周有一两个手术日不同,麻醉医生每天都是手术日,每天都面对高强度神经高度紧绷的手术。
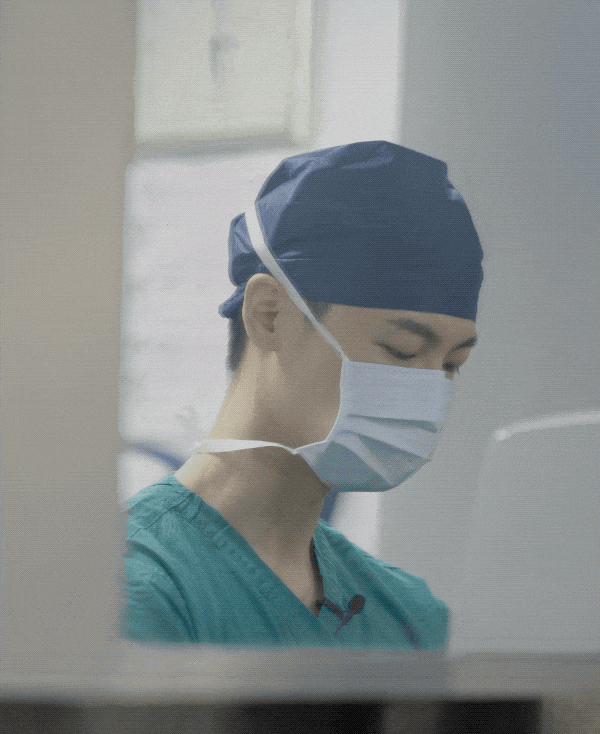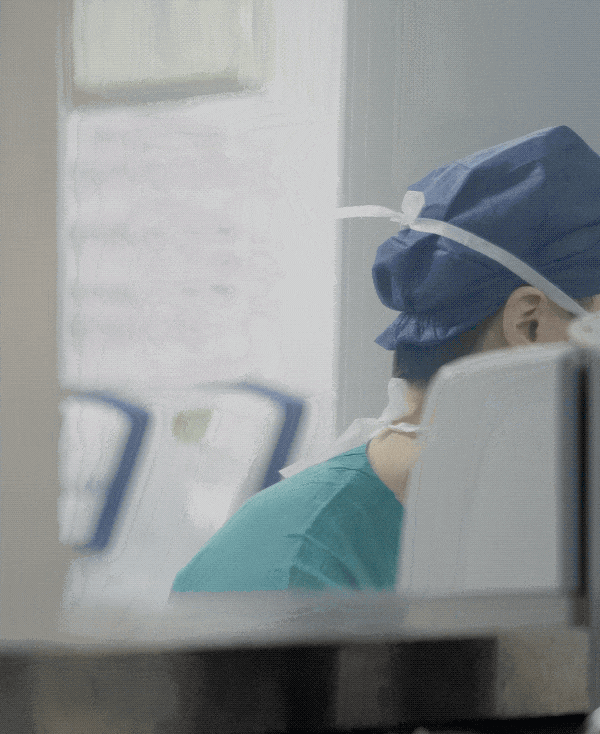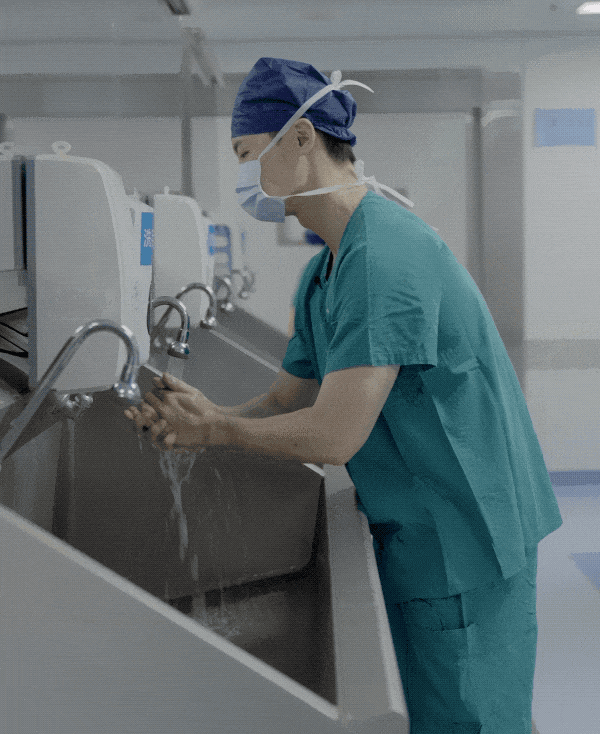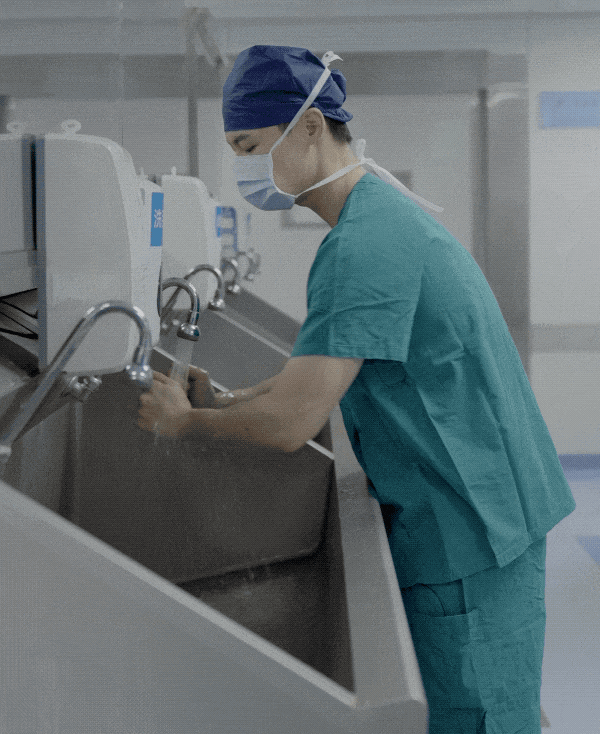
我的日常一般是这样的:早上6点半起床,7点半到达手术科室做准备工作,8点开始正式手术,中午会有老师换你出来吃饭,也就二十分钟的时间,下午继续回到手术室;我们一天平均3到4台手术,根据手术时间的不同,晚上迟的话八九点下班,早的话五六点。除此之外还有业务学习和研究汇报。基本回家洗个澡就睡觉了,日复一日。
印象最深刻的一个月是实习轮转到胰腺手术麻醉。胰腺手术是普外科手术里面比较大的手术,因为胰腺的位置很深,血管丰富,手术中经常出现血压的波动,做胰腺手术的又常常是老年人,本身身体状况就不太好。可能上一秒我在处理它的血压,下一秒心率又出现了问题,后来外科又大出血需要快速补充血容量,维持生命体征的平稳,还要考虑到手术进行了多长时间,去计算给它输多少静脉液体。整个手术的三四个小时内,我都一直处于神经高度紧绷的状态。有一天我特别沮丧,非常绝望地跟老师说我真的干不动了。
久而久之,我们麻醉同事的身体处于一个亚健康的状态,甚至是应激的状态,如果他本身身体状况又不是很好的话,就会出现一些紧急的心脏问题,甚至是猝死。

官方统计我国麻醉医生目前在10万人,但实际的需求大概在30万人,所以麻醉医生是一个极度紧缺的状态,这也导致了麻醉医生职业过劳和猝死率高的问题。
麻醉医生的培养周期很长,从一名学生到独立工作,可能需要10年时间。所以在未来很长时间中我们都会面临麻醉医生短缺的问题,不是一两年可以立马解决的。
尤其大家对舒适医疗的要求提高了,以前可能大家做做胃肠镜忍一忍就过去了,现在基本都要做无痛的,这也导致了麻醉工作量的增加,现在无痛胃肠镜几乎占到了麻醉科1/3的工作量。

我们一般把麻醉分为3个类型:
第一种是静脉麻醉,比如日常接触到的无痛的计划生育、无痛胃肠镜检查等,给你打个针,麻醉药就从血管进去,你就睡过去了。
第二种是全身麻醉,比如患者要经历一个比较大的手术创伤,我们给他插管、用全套麻醉药物,在整个手术中是没有意识的,而且呼吸停止、血压也可能出现剧烈波动,手术结束后才会慢慢苏醒,所以这类型的麻醉需要医生更细致和全面的监护。
第三类就是椎管内麻醉,又叫半身麻醉比如下半肢、关节手术及无痛分娩等。我们在孕妇背部做一个穿刺,会放进一个导管,持续泵入一些麻醉药物,以便减轻分娩中的疼痛。
无痛分娩其实不是一个新技术,90年代我们就有在做了,但为什么最近才开始推广?一方面我们麻醉医生的队伍整体来说在壮大,另一方面大家对于舒适医疗的要求更高了。
尽管如此,现在无痛分娩率还是比较低的,公立医院只有30%左右。很多人说排不上号,其实也是因为麻醉医生人手短缺,只能优先把外科手术的麻醉做好,剩余的力量再去做无痛分娩。
和很多人想象中不同,麻醉医生也是可以像外科医生一样做决策的。举书中的一个例子,那是一个巨大的腹腔肿瘤患者,肿瘤重量高达60斤。在手术台上,虽然肿瘤切除越多,患者的生存期越长,也是对外科医生医术的肯定,可对麻醉医生来说,这代表患者产生的风险也越高。患者的身体是否能耐受这么大的切除量?手术带来的出血能否控制住?我们最关注的是患者回到病房之后能不能顺利苏醒。
所以那场手术在一次出血后被我叫停了,因为备血量真的不够,我无法保证患者在面对后面出血的情况下顺利度过手术,所以坚持跟外科说停止更大的切除。
很多时候麻醉医生就是那个守门人,我们要保证患者活着走出手术室,满足了这个前提,所有的外科治疗才是有效的。
相比起专注开刀的外科医生,我们更像是手术室里的指挥人员,如果外科医生开刀出现了问题,我们叫做“外科医生又给我们捅了篓子”(笑),那时候我们就要冲上去。我们好像一个战壕的兄弟,互相为对方顶上。当然麻醉医生也有他所需要承担的风险,在手术过程中一个重大的麻醉失误叫做“术中知晓”,我在书中也描述了一个我亲身经历的一个可能是“术中知晓”的案例。
当时我跟我的上级搭台的时候,看到患者脑电的数据不断上升,甚至超过了我们的阀值,按照书本上教学的,这个患者可能处于正在苏醒的阶段,而当时正值手术中间,我慌了,我到底是否该加深麻醉?但他的体征又很平稳。
这时候其实需要经验和综合的判断,当时我的上级到场,综合判断下来患者的心率、血压都很正常,并没有发生术中知晓。对于一个生命体征的单个数据,怎么去看待它?这需要很多临床经验。
现在公认的现代麻醉学的起源,是1846年在美国麻省总院公开展示的乙醚麻醉。
在此之前外科手术是一个很痛苦的过程,西方会采用像喝酒、棍棒等方式让患者晕厥,来做一些简单的外科手术,但非常危险,患者面临剧烈疼痛,生命体征也不稳定,还可能会有大出血,感染也得不到控制。
1846年,患者可以进入到睡眠状态接受外科手术,我们中国也有华佗使用麻沸散的记录,患者喝下中药后进入睡眠状态。
近100多年来,我们的药物进展也很大。如今麻醉中我们会用到三种比较重要的药:
一是镇静药,让你睡过去;一个是镇痛药,让你不痛;一个叫肌松药,让你不能动,满足手术的需求。
在手术中,药物不断给入,刺激不断变化,我们要综合来看让患者处于平稳的麻醉阶段。有时候麻醉要浅一点,有时候深一点,这些都是我们动态调整的。
曾经美国有一个案例,它的镇静药和镇痛药没有发挥作用,但肌松药发挥了作用,所以患者全程不能动,也不能发出声音,但能感受到疼痛,这种术中知晓非常严重的医疗事故,但发生率极低。
直至今日,我们麻醉的死亡率已经降到了百万分之一以下,安全性有了充分保证。所以最近几年我们学科的重点放在了提升改善患者的舒适度方面。
所以我们开玩笑说患者接受麻醉手术发生死亡的风险比麻醉医生猝死的风险要低。我们医院麻醉医生一共130人,有13个麻醉医生的工作地点,每个医院麻醉科都是这个医院医生人数最多的科室,是医院的枢纽,不仅要应对内科、外科,还有辅助检查的需求,工作量也是最大的。
其实对于未来麻醉的发展,我感到压力蛮大的。因为医疗越来越讲求舒适化,我们是舒适化医疗的中心学科,大家到医院最怕的就是这个操作会不会很痛,会不会难受?但我觉得这也是我们工作存在的意义,过去几十年的工作已经把患者安全做得很好了,未来希望大家来医院看病,没有不舒服,病好了我就出院了,这是我们所有医务工作者希望达到的状态。
写这本书不仅想让公众了解到麻醉医生,其实也有一个私心,希望更多医学生能够了解麻醉,然后加入到麻醉这个行业中来。同事开玩笑说你这本书又要“坑”多少医学生啊,但我觉得一个职业或学科的发展是需要人的,越来越多人加入,我们行业才能发展得越来越好。才能解决麻醉医生短缺的问题,舒适医疗才能发展得更好。